La diabetes se origina por un fallo en las células del páncreas que no producen insulina, ésta es insuficiente o no ejerce la acción de facilitar la entrada de glucosa en las células.
Cuando esto ocurre se produce un aumento de glucosa en la sangre: es lo que llamamos hiperglucemia.
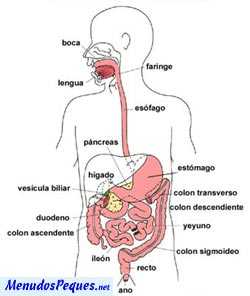
La digestión es el trabajo realizado por aparato digestivo para transformar los alimentos en sustancias que puedan ser asimiladas por las células que componen el organismo. Ese trabajo de transformación de los alimentos se realiza en el aparato digestivo que cuenta con unos órganos (boca, faringe, esófago, estómago…) y unos colaboradores: las glándulas (salivares, páncreas…).
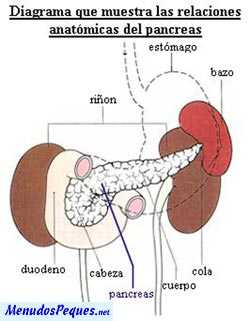
El páncreas se encuentra situado en la cavidad abdominal, detrás del estómago y es la glándula que produce y segrega la hormona llamada insulina. Esta hormona permite que la glucosa (determinado tipo de azúcar) penetre en la célula, aportando al organismo la energía necesaria para continuar viviendo.
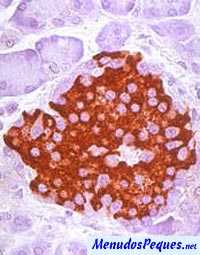
La insulina es producida por las células beta que se encuentran en los islotes Langerhans. Aproximadamente, hay un millón de islotes repartidos por todo el páncreas y cada islote aloja alrededor de 3000 células productoras de hormonas.
La diabetes se origina por un fallo en las células del páncreas que no producen insulina, ésta es insuficiente o no ejerce la acción de facilitar la entrada de glucosa en las células. Cuando esto ocurre se produce un aumento de glucosa en la sangre: es lo que llamamos hiperglucemia.
La insulina se libera a la circulación sanguínea de manera constante y, en mayor proporción, cuando comemos y también ante múltiples circunstancias externas, como el estrés, o para intentar equilibrar la acción de otras hormonas totalmente opuestas en su acción, tales como el glucagón, adrenalina y otras.
Tipos de diabetes mellitus (DM)
La DM tipo 1 es la típica en los niños, adolescentes y personas menores de 30 años, aunque puede darse en cualquier edad de la vida.
Se produce por la destrucción de las células beta, productoras de la hormona insulina.
El páncreas es una glándula con dos funciones principales: segregar hormonas y producir el jugo pancreático, imprescindible para la digestión de los alimentos.
En el páncreas existen unas pequeñas fábricas especializadas en la producción de hormonas; estas fábricas se distribuyen por todo el páncreas en formas de islotes; dentro de los islotes encontramos las células beta que tienen por misión la producción de la preciada hormona insulina.
El cuerpo humano tiene su sistema propio de defensa para defenderse de cualquier agresión externa, se trata del sistema inmunitario, que ataca y destruye a cualquier agresor del organismo. En la DM tipo 1 el sistema inmunitario ataca determinados constituyentes de las células beta del páncreas de manera equivocada, destruyendo así la fuente de insulina.
Al no haber secreción de insulina, el diabético con DM tipo 1 necesita incorporarla en su cuerpo desde el exterior en forma de inyección, puesto que si no lo hace caería en un agravamiento progresivo, en el coma y finalmente en la muerte. La insulina se administra mediante la inyección subcutánea, que puede ser realizada por la misma persona diabética.
Su comienzo suele ser brusco, explosivo, con una sintomatología muy llamativa. En pocas semanas el individuo pierde peso, bebe mucho, orina mucho y se encuentra muy cansado; en el momento del diagnóstico suele haber desnutrición, deshidratación, niveles muy elevados de glucosa en sangre y altas cantidades de glucosa y acetona en la orina. La glucosa en la orina aparece como consecuencia de su no asimilación por las células; y la acetona, como consecuencia de la combustión de grasas por parte de las células al no poder utilizar la glucosa.
La DM tipo 2 es la forma más frecuente de esta enfermedad. Se origina por alteraciones en la secreción de la insulina y un estado de resistencia a la acción de ésta, que es la de permitir la entrada de glucosa en las células. Con frecuencia la aparición de la enfermedad se da sin que aparezcan los síntomas característicos. Se calcula que la mitad de las personas diabéticas no saben que lo son. LA diabetes tipo 2 aparece, generalmente, por encima de los 40 años, siendo su comienzo muy lento, con síntomas poco llamativos, por lo que pasa inadvertido. Otras veces, la enfermedad se detecta por sus síntomas: aumento de sed, gran cantidad de orina, visión borrosa, fatiga, calambres en los pies, etc. Este trastorno se acompaña, generalmente, de sobrepeso u obesidad. Las células beta del páncreas siguen produciendo la hormona insulina, aunque de manera deficitaria pasando el tratamiento por una correcta alimentación, práctica de actividad física cotidiana, y si es necesario, algún medicamento que estimule la producción de insulina o que ayude a que ésta ejerza la acción que le corresponde.
En la diabetes gestacional el páncreas de la mujer embarazada no es capaz de dar respuesta a la mayor demanda de insulina, por lo que aparece la diabetes desencadenada por los cambios producidos en el embarazo. La mujer no era diabética antes sino que ladiabetes se ha desencadenado ahora. Sin síntomas ni molestias, aparece de forma silenciosa, diagnosticándose normalmente al hacer un análisis de sangre y verificándose con la curva de glucemia. Si los niveles de glucemia son elevados a pesar de la alimentación sana y el ejercicio físico, será necesario añadir al tratamiento la medicación con insulina, en estos casos el embarazo pasa a ser calificado de alto riesgo.
Generalmente, tras el embarazo la tolerancia a la glucosa se normaliza. Tras el parto, una vez desaparecida la mayor demanda de insulina debida al embarazo, el páncreas puede mantener, por si mismo, una glucemia dentro de los límites normales. Sólo unas pocas mujeres continúan siendo diabéticas.
La mujer que ha padecido diabetes gestacional, aunque esta desaparezca después del parto, continúa teniendo la predisposición a padecerla en el futuro. Por ello, deberá mantener un índice de masa corporal inferior a 26, realizar ejercicio físico regular y no abusar de los azucares refinados.
Causas que originan la diabetes mellitus (DM)
La herencia juega un papel importante en este proceso: no se hereda la diabetes, lo que se hereda es la predisposición para tener diabetes a lo largo de la vida, predisposición más marcada en el caso de la diabetes tipo 2.
Existen unos factores desencadenantes como son la obesidad, el estrés, el sedentarismo, ciertos medicamentos y tóxicos, la edad… para el caso de la diabetes tipo 2 y ciertas infecciones por virus lentos en el caso de la diabetes tipo 1, que es un proceso autoinmune.
Es muy importante que la población de mayor riesgo (Personas con hipertensión alta,colesterol y triglicéridos elevados, sobrepeso u obesidad, antecedentes familiares dediabetes en primer grado, mujeres que tuvieron diabetes gestacional, personas mayores de 45 y las que pertenecen a la tercera edad, etc.), realice visitas periódicas a su médico para que le someta a un reconocimiento minucioso.
El diagnóstico precoz de la diabetes tipo 2 facilita el poder controlar, a tiempo, los niveles altos de glucosa en sangre y evitar, de este modo, las terribles complicaciones.
Quienes la padecen deben saber, de forma clara y contundente, que si bien es una enfermedad crónica e incurable, es posible su control de modo que no se deteriore el estado de salud y bienestar.
La diabetes mellitus tipo 2 tiene una importante carga genética.
Síntomas de diabetes
Orina abundante: cuando el nivel de glucemia es superior a 160 mg/dl se elimina por el riñón, junto con gran cantidad de agua, lo que produce orinar mucho.
Ingesta de mucho líquido.
Cansancio.
Aumento del apetito que contrasta con el adelgazamiento: Cuando la glucosa en sangre se eleva y no puede ser aprovechada por ninguna de las células del organismo, se queman grasas, lo que causa el adelgazamiento. Y como las células no pueden aprovechar la energía solicitan al cerebro estímulos para comer más, aumentando el apetito.
Otros síntomas pueden ser:
Frecuencia de las infecciones en la piel o en los genitales.
Dificultad para la normal cicatrización de las heridas.
Dolores y hormigueo en las piernas y pies.
Alteraciones en la visión.
A partir de los 40 años puede existir sin mostrar síntomas, la persona aparentemente se encuentra en buen estado, aunque en su interior el sistema circulatorio y múltiples órganos se van dañando por la acumulación de glucosa en la sangre.
Diagnóstico y Tratamiento de la diabetes
Diagnóstico de la diabetes mellitus
La diabetes mellitus se puede diagnosticar por tres métodos distintos, y cada uno de ellos debe confirmarse en los días subsiguientes.
Glucemia basal (glucemia en ayunas) en plasma venoso igual o superior a 126 mg/dl.
Glucemia al azar (en cualquier momento del día) en plasma venoso igual o superior a 200 mg/dl en presencia de síndrome diabético.
Glucemia en plasma venoso igual o superior a 200 mg/dl a las 2 horas tras sobrecarga oral de 75 gramos de glucosa.
Complicaciones de la diabetes
Retinopatía: complicación ocular.
Nefropatía: enfermedad renal.
Neuropatía: enfermedad del sistema nervioso.
Enfermedades cardiovasculares: infarto, trombosis cerebral, mala circulación.
Ulceración y amputación de los pies.
Objetivos del tratamiento de la diabetes
Mejorar la calidad de las personas diabéticas.
Aliviar los síntomas de la enfermedad.
Prevenir las complicaciones agudas y crónicas.
Disminuir la mortalidad.
Tratar las enfermedades que acompañan a la diabetes.
Todos estos objetivos se concretan en mantener los niveles de azúcar en la sangre lo más cerca posible a la normalidad.
El instrumento fundamental para conseguir estos objetivos es la educación de la persona diabética. Es preciso que éste aprenda a manejarse con las limitaciones de su páncreas:
Conociendo las causas y los efectos de la enfermedad.
Cambiando el estilo de vida.
Logrando un equilibrio entre la alimentación, el ejercicio físico y la alimentación.
Controlando los efectos del tratamiento en su organismo.
Cooperando con el Equipo Sanitario.
La educación diabetológica posibilita a la persona a:
Realizar una alimentación sana, adecuada, equilibrada, variada y regular. Y ejercicio físico adecuado, no estresante y regular.
Administrarse la medicación necesaria y exacta: dosis prescrita por los Servicios Sanitarios, en las condiciones y horarios recomendados.
Autocontrolar: el índice de masa corporal, la glucemia basal, la glucemia postporandal, la presión arterial, comparar el valor de hemoglobina glicosilada, el colesterol total, HDL-colesterol y triglicéridos.
Actuar en función de los parámetros de autocontrol, con el asesoramiento del equipo sanitario.
Actuar en caso de complicaciones agudas: hiperglucemia e hipoglucemia.
Medicación
Cuando una persona con diabetes tipo 2, no puede controlar los valores de glucemia con una alimentación sana y ejercicio físico, es preciso recurrir a la medicación para obtener un control adecuado. Los medicamentos que se utilizan son los antidiabéticos orales y lainsulina.
Antidiabéticos orales (ADOs)
Son tabletas o comprimidos utilizados para bajar los niveles de glucosa en sangre y por tanto evitar la aparición de complicaciones crónicas de la diabetes.
Los antidiabéticos orales no se emplean en la diabetes tipo 1 ni en la gestacional.
Puede suceder que con el tiempo las pastillas dejen de hacer efecto, por un agotamiento de las células beta del páncreas, en este caso habrá que pasar a la insulina inyectada para controlar la glucemia.
Insulina
La insulina es activa en el organismo cuando se administra inyectada de manera subcutánea, y para asegurar una correcta absorción de la misma, hay múltiples dispositivos de inyección: plumas, jeringas precargadas, jeringas o bombas de infusión continua de insulina.
La insulina no debe ser expuesta a temperaturas extremas, ni de calor ni de frío. Jamás debe congelarse ni debe exponerse al sol o guardarse en lugares que puedan llegar a alcanzar altas temperaturas. Habitualmente se guarda en el frigorífico. No debe utilizarse cuando haya caducado.